腎臓内科
腎臓内科
腎臓内科の特徴
腎臓は身体の中央、背部に2つある握りこぶし大の臓器です。その役割は主に3つに分かれ、1つ目は不要となった老廃物(塩分、水分、尿素、酸)の尿への排泄、2つ目はミネラル濃度(ナトリウム、カリウム、カルシウム、リン)の調整、3つ目はホルモン産生(造血ホルモンやビタミンD)です。腎臓の機能が落ちると、老廃物の蓄積、ミネラルバランスの悪化、ホルモン産生不足を起こし、食欲不振、全身倦怠感、高血圧、浮腫、呼吸困難、貧血、筋痙攣などを引き起こします。ただし、腎機能の低下は無症状のうちに進行するため、症状が出るころには腎代替療法(血液透析、腹膜透析、腎移植)が必要となる時期が迫っていることが多く、症状が出る前に発見することが望まれます。
すでに腎機能の低下した状態(eGFRの低下、血清クレアチニンの上昇)、あるいはその予備軍(持続性蛋白尿)、を合わせて“慢性腎臓病(CKD; Chronic Kidney Disease)”と呼びます。慢性腎臓病患者は日本人の約8人に1人に当たるおよそ1,330万人にのぼると推測されています。そして腎機能が廃絶し慢性維持透析を受け続けなければならない患者は全人口の約400人に1人に達し、2019年末現在の日本全国の慢性維持透析患者数はおよそ34万人と報告されています。
当院では日本腎臓学会専門医および日本透析医学会専門医の資格を持つ我々腎臓内科医が、腎臓病について専門的知識を有した看護師、栄養士、薬剤師、臨床工学技士と協力しながら患者様個々の事情に合わせた腎臓病診療を行います。
主な取扱い疾患
1.検尿異常(尿潜血、蛋白尿、尿の泡立ち)
2.腎機能低下(血清クレアチニンの上昇、eGFRの低下)
3.腎臓の形態異常(片腎、腎委縮、多発性嚢胞腎)
4.腎性高血圧、腎性浮腫
5.腎代替療法(血液透析、腹膜透析)
1.検尿異常(尿潜血、蛋白尿、尿の泡立ち)について
顕微鏡的血尿、蛋白尿が持続すると、慢性糸球体腎炎やネフローゼ症候群など腎機能が早期に低下する腎臓病をかかえている可能性があります。特に、蛋白尿は多ければ多いほど腎機能は早期に悪化します。蛋白尿が多くなると尿が泡立つことで気づかれることがありますが多くは無症状です。
診察や血液・尿・超音波検査などで検尿異常の原因究明を試みますが、それでもはっきりしない場合は腎生検(図1)を行うことで原因を特定します。原因がわかれば正確な治療方針をたてることが可能となります。腎生検そのものは30分程度で終了しますが、検査後の経過観察のため4泊5日の入院が必要となります。検査入院の期間中に、あらゆる腎臓病治療に必須である食事療法指導、血圧・体重測定など自己管理指導、服薬指導を行います。
図1.腎生検
2.腎機能低下(血清クレアチニンの上昇、eGFRの低下)について
血液検査で腎機能の低下(血清クレアチニンの上昇、eGFRの低下)を指摘され当科を受診された場合、尿タンパク定量検査を行い慢性腎臓病のステージを特定します(表1)。慢性腎臓病治療はステージ毎に治療方針は異なります。慢性腎臓病のステージに応じた治療方針を提案し、腎臓病のさらなる進行を抑制できるよう治療を提供いたします。

表1.慢性腎臓病のステージ表(CKD診療ガイド2024)
3.腎臓の形態異常(多発腎嚢胞、腎委縮、片腎)について
腹部超音波やCT検査で腎臓の形や数の異常がわかることがあります。特に、家族歴があり腎腫大を伴う多発腎嚢胞は“常染色体優性多発性嚢胞腎”である可能性があります。これまで特別な治療法がなかった常染色体優性多発性嚢胞腎ですが、最近ではトルバプタンによる治療を行うことで進行を抑制することが可能となっており当院でも積極的に行っています。
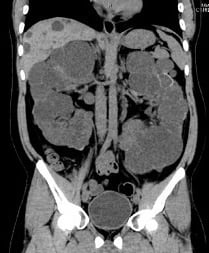
図2.多発性嚢胞腎
4.腎性浮腫、腎性高血圧について
慢性腎臓病では尿への塩分排泄能が低下しているため、塩分を過剰に摂取すると体内に塩分が蓄積します。体内に蓄積した塩分は水分をひきつけ体液量の増加につながります。体液量の増加は浮腫、体重増加、呼吸困難となりこれを腎性浮腫といいます。腎性浮腫は特に蛋白尿が多い場合に顕著となり、ネフローゼ症候群といいます。ネフローゼ症候群は早期に診断と治療を行わなければ早期に腎機能を悪化させることがあります。また過剰な体液量は難治性の高血圧となって表れ、これを腎性高血圧といいます。腎性高血圧は放置すればさらなる腎機能の悪化につながります。
5.腎代替療法について
腎機能が極端に低下すると、排泄される尿の中には十分な老廃物が含まれないため、腎臓に代わる治療法である“腎代替療法”が必要となります。腎代替療法は現在、血液透析、腹膜透析、腎移植の3つに限られます。それぞれ個々の患者様の背景によって向き不向きがあり、可能な限りどの治療法がふさわしいのかご本人・ご家族と我々医療者で時間をかけて繰り替えし話しあって決めていきます。血液透析であれば、透析が必要となる少なくとも1カ月前までには内シャント作成術を受ける必要があります。内シャント手術は局所麻酔下で手術に1~2時間かかります。腹膜透析であれば、尿毒症症状が顕著になる前に入院し腹膜透析用カテーテル留置術を受ける必要があります。腹膜透析用カテーテルは全身麻酔下で手術は約1時間かかります。カテーテル留置後はそのまま入院し2週間程度かけて腹膜透析を行い在宅で継続できるよう指導いたします。腎移植であれば、腎代替療法の必要性が差し迫る前に時間的余裕をもって移植可能な医療機関を受診する必要があります。当院は腎移植施設ではありませんが、近隣の腎移植施設と積極的に連携をとっています。
診療実績
2019年 | 2020年 | 2021年 | 2022年 | 2023年 | 2024年 | |
|---|---|---|---|---|---|---|
| 経皮的腎生検 | 46 | 51 | 40 | 62 | 58 | 52 |
| 腹膜透析カテーテル留置術 | 11 | 12 | 16 | 8 | 9 | 12 |
| 腹膜透析カテーテル抜去術 | 6 | 5 | 5 | 5 | 6 | 8 |
| 長期留置型カテーテル留置術 | 0 | 1 | 1 | 9 | 6 | 10 |
| 外来血液透析患者(年末) | 37 | 35 | 28 | 27 | 33 | 49 |
| 外来腹膜透析患者(年末) | 9 | 16 | 20 | 30 | 29 | 29 |
| 外来血液・腹膜透析併用患者(年末) | 2 | 3 | 3 | 2 | 3 | 2 |
| 入院透析患者(年末) | - | - | - | - | 29 | 14 |
| 先行的腎移植、透析から腎移植への移行※ | 1 | 1 | 3 | 2 | 1 | 3 |
※腎移植は移植施設へ紹介し実施されています
地域の先生方へ
eGFR<45へ低下した場合、あるいは尿蛋白(+)がつづく場合、などがご紹介いただく目安となります。ただ若年にもかかわらずeGFR<60となった場合、尿蛋白(±)であっても尿潜血を伴う場合、なども対象となります(表2)。eGFR(Cre)の長期的な年次推移を参考に診療しておりますので、可能なかぎり古い検査結果の添付をお願いいたします。
スタッフ紹介
腎臓内科部 部長

花田 健(はなだ けん)
2006年 島根大学卒
<資格等>
日本内科学会認定総合内科専門医、認定内科医
日本腎臓学会認定腎臓専門医、指導医
日本透析医学会認定透析専門医、指導医
日本リウマチ学会認定リウマチ専門医
日本医師会認定産業医
<所属学会>
日本腎臓学会
日本内科学会
日本透析医学会
日本リウマチ学会
<専門分野>
腎臓病全般、リウマチ
腎臓内科部 医師

森山 志保(もりやま しほ)
2022年 島根大学卒
<所属学会>
日本内科学会
日本腎臓学会
日本透析学会
<専門分野>
腎臓内科